LES DOULEURS DE CROISSANCE
Un peu d'histoire
En 1823, Duchamp utilise ce terme pour la première fois, puis il tombe en désuétude.
Il faut attendre 1939 pour que Shapiro et Hawksley le rattachent à une véritable entité clinique.
Comment définir les douleurs de croissance des membres inférieurs ?
En 1951, Naish et Apley définissent le syndrome
de douleur de croissance par rapport à certains
critères cliniques et paracliniques :
![]() des douleurs de fin de journée ou des douleurs nocturnes, à
l’origine de réveils
des douleurs de fin de journée ou des douleurs nocturnes, à
l’origine de réveils
![]() le caratère non articulaires des douleurs
le caratère non articulaires des douleurs
![]() la notion d'évolution douloureuse depuis au moins 3 mois
la notion d'évolution douloureuse depuis au moins 3 mois
![]() le caractère intermittent avec intervalles libres de quelques
jours, semaines ou mois
le caractère intermittent avec intervalles libres de quelques
jours, semaines ou mois
![]() la normalité complète des examens complémentaires
(radiographies, scanner, I.R.M., scintigraphie osseuse, biologie,...)
la normalité complète des examens complémentaires
(radiographies, scanner, I.R.M., scintigraphie osseuse, biologie,...)
Ainsi défini, selon une étude de 2178 enfants scandinaves de 6 à 19 ans, le syndrome de douleur de croissance concerne 13% des garçons et 18% des filles.
Une autre étude portant sur 1445 enfants australiens
montre que les douleurs de croissance concernent 37% des enfants de
4 à 6 ans.
Comment expliquer la survenue des douleurs de croissance (physiopathologie) ?
Dès 1894, Bennie évoque une sollicitation importante des membres inférieurs à l'origine de douleurs.
En 1938, Hawksley évoque les particularités anatomiques des membres inférieurs, tandis qu'Apley plus tard fait appel à la notion de déséquilibre émotionnel dans la physiopathologie.
Une étude publiée en 2004, ayant exploré la vascularisation
des membres inférieurs par scintigraphie osseuse au Technetium
99m, ne retrouve pas de différence de vascularisation
en cas de douleur de croissance.
Il est probable qu le rythme nocturne des douleurs de croissance soit en rapport avec le fait que 90% de la croissance des membres inférieurs s’effectue pendant la nuit, selon le cycle naturel de secrétion de la GH (Growth Hormone , ou hormone de croissance).
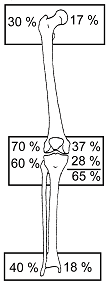
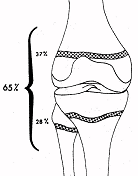
La croissance des membres inférieurs se fait
de la façon suivante :
 |
|
|
 |
|
c’est à dire environ 35 cm : 20 cm pour le fémur 15 cm pour le tibia |
La croissance du fémur
est forte pendant les 5 premières années de vie : ainsi
à l’âge de 5 ans le fémur mesure 60 % de sa
taille finale. A partir de 5 ans la croissance fémorale se ralentit
à 2 cm/an et reste uniforme jusqu’à la puberté
En fin de croissance, la longueur du fémur
est de 45 cm : elle a été multipliée par 5.
La croissance du tibia
est inférieure à celle du fémur, même si
son profil de croissance est calqué sur celui du fémur :
forte croissance pendant les 5 premières années de vie,
puis net ralentissement à partir de 5 ans.
A cet âge, le tibia grandit de 1,75 cm/an.
En fin de croissance, la longueur du tibia est de
35 cm : elle a été pratiquement multipliée par
5.
Une étude réalisée par application de pression
par un dolorimètre de Fisher a montré que chez les enfants
souffrant de douleurs de croissance, il existait un plus grand nombre
de points sensibles, et un seuil de douleur plus
bas.
Une autre étude à montré que les
enfants avec douleurs de croissance sont considérés
par leurs parents comme ayant un profil comportemental et un tempérament
différent. Mais les enseignants des mêmes enfants
ne partagent pas cette impression.
En conclusion, on voit donc
que la croissance des membres inférieure, même si elle
est forte pendant quelques années, ne peut à elle seule
expliquer la survenue de douleurs. D'autres facteurs rentrent en ligne
de compte : terrain psycho-affectif particulier, terrain familial, sensibilité
particulière aux phénomènes douloureux.
Quels sont les autres diagnostics à évoquer devant un
syndrome de douleurs de croissance des membres inférieurs ?
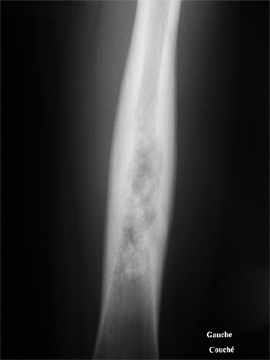
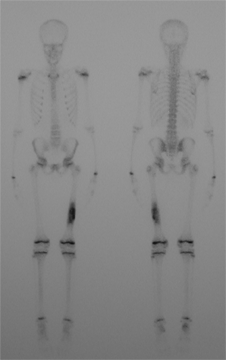
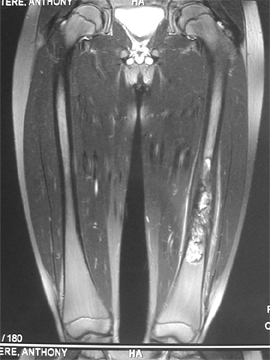
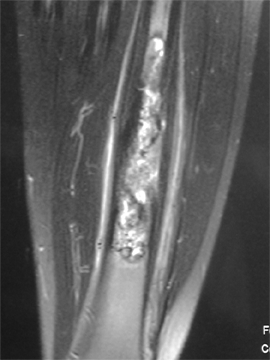
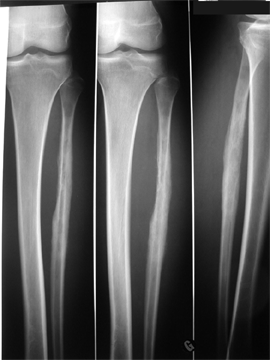
Les diagnostics différentiels les plus importants pouvant imiter des douleurs de croissance des membres inférieurs sont les tumeurs. Cette hypothèse doit être recherchée au minimum par un bilan radiologique. Il peut s'agir de lésions tumorales généralisées (maladies du sang) ou localisées sur un endroit du squelette (bénignes, ou malignes).
Les pathologies tumorales générales :
Les leucémies peuvent également provoquer des syndromes de douleurs de croissance.
Les pathologies tumorales localisées :
Bénignes :
Ostéome ostéoïde, dysplasie fibreuse,…
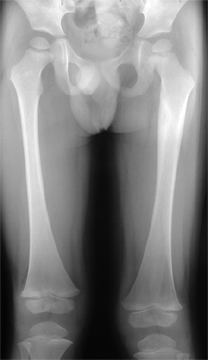 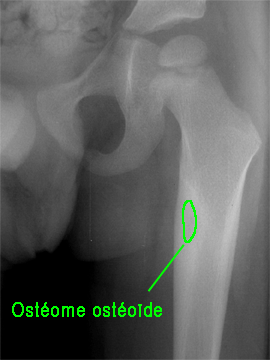 |
|
|
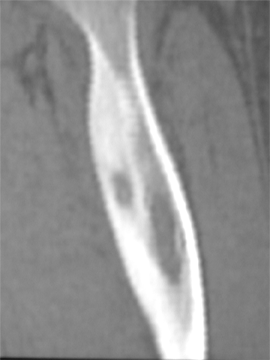 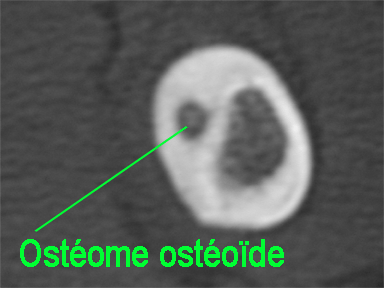 |
|
|
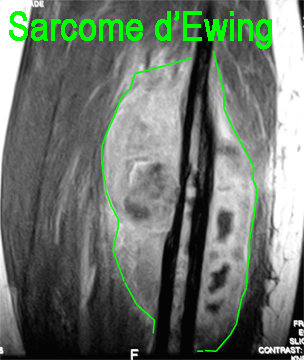
Malignes :
Ostéosarcome,
sarcome d’Ewing, autres cancers
|
|
|
|
|
|
|
|
|
|
|
|
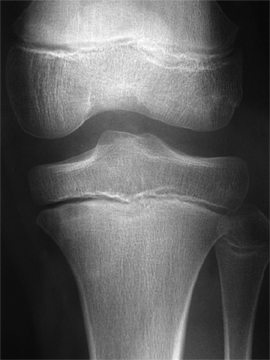
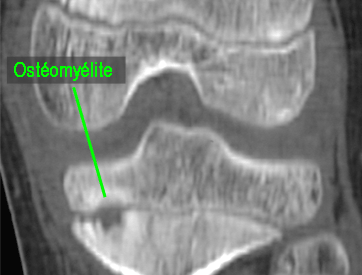
Pathologies infectieuses osseuses
Il s'agit des ostéomyélites sub-aigues et chroniques.
Ce sont des infections
bactériennes des os qui se développent doucement, sans
provoquer des signes généraux (ni fièvre, ni frisson,
ni altération de l'état général) et qui
s'accompagnent de douleurs.
  |
|
|
Les ostéochondrodystrophies de croissance (pathologies du sport)
Ce sont des maladies du sport de l'enfant qui surviennent
pendant la croissance.
Elles sont très nombreuses et possèdent des caractères
communs.
Elles sont plus connues sous le nom d'ostéochondroses.
![]() Elles touchent le plus souvent une seule localisation du corps, mais
parfois de façon bilatérale (droite et gauche)
Elles touchent le plus souvent une seule localisation du corps, mais
parfois de façon bilatérale (droite et gauche)
![]() Elles évoluent
pendant la période de croissance
Elles évoluent
pendant la période de croissance
![]() Les douleurs
ont un aspect mécanique (c'est-à-dire qu'elles sont réveillées
ou augmentées par les activités sportives)
Les douleurs
ont un aspect mécanique (c'est-à-dire qu'elles sont réveillées
ou augmentées par les activités sportives)
![]() Elles évoluent
dans le temps avec des phases plus ou moins intenses de douleurs.
Elles évoluent
dans le temps avec des phases plus ou moins intenses de douleurs.
Les plus connues sont : la maladie de Sever (ostéochondrose du calcanéum), la maladie d'Osgood-Schlatter-Lannelongue (ostéochondrose de la tubérosité antérieure du tibia), la maladie de Sinding-Larsen-Johansson (ostéochondrose de la pointe de la rotule), les ostéochondrites (ostéochondroses articulaires, dont la maladie de Koenig), la maladie de Köhler-Mouchet, la maladie de Freiberg, la scaphoïdite tarsienne.
Toutes ces maladies sont abordées sur ce site au chapitre des pathologies du sport.
Les pathologies rhumatismales inflammatoires
Arthrite chronique juvénile.
Spondylarthrite ankylosante.
Fibromyalgies
Les fibromyalgies sont des maladies qui se caractérisent par :
![]() des douleurs musculaires diffuses
des douleurs musculaires diffuses
![]() des douleurs
durables (plus de 3 mois)
des douleurs
durables (plus de 3 mois)
![]() des douleurs
inexpliquées
des douleurs
inexpliquées
![]() des douleurs
accompagnées de manifestations fonctionnelles (céphalées,
paresthésies, sommeil non réparateur, fatigabilité,
troubles digestifs et urinaires, raideur matinale…)
des douleurs
accompagnées de manifestations fonctionnelles (céphalées,
paresthésies, sommeil non réparateur, fatigabilité,
troubles digestifs et urinaires, raideur matinale…)
Pour pouvoir faire un diagnostic de fibromyalgie, l’examen clinique
doit retrouver au moins 11 points sensibles à la pression (sur
les 18 points théoriques de Travel) :
- Sous occipitaux
- Cervicaux bas: face antérieure des espaces inter transversaires de C5-C7
- Trapèzes: au milieu du bord supérieur
- Sus épineux: au-dessus de l'épine de l'omoplate près de son bord interne
- Deuxièmes côtes: à la jonction chondro-costale, au bord supérieur, un peu en dehors
- Epicondyles
- Fessiers: quadrant supéro-externe de la fesse
- Grands trochanters: à son bord postérieur
- Genoux: sur le coussinet adipeux de la face interne, au-dessous de l'interligne articulaire
La prévalence de la fibromyalgie est de 2% de la population, 3% des femmes (plus après 50 ans), 1,3 % des pré-adolescents
La fibromyalgie est une pathologie reconnue par l'OMS depuis 1992, classée
dans la liste CIM-10, comme M79 ? 0 (rhumatisme non spécifié).
Mais la fibromyalgie de l’enfant
est rare.
On peut évoquer le diagnostic de fibromyalgie
de l'enfant devant des douleurs variables, diffuses, difficiles à
expliquer, qui surviennent après un effort, qui sont plus ressenties
comme des tensions musculaires.
La fatigue est le symptôme prédominant.
Les enfants sont épuisés, dès
le matin, et présentent des troubles du sommeil.
L'épuisement est tel qu'il entraîne toujours des troubles
scolaires : l'enfant peut s'effondrer dans la journée, alors
que ce sont souvent des élèves très attentifs.
Les troubles scolaires font partie du diagnostic différentiel.
Les cas de fibromyalgies familiales (FM) sont indéniables et
non expliqués :
60 % des enfants FM ont une mère fibromyalgique
30 % des femmes FM ont un enfant atteint de fibromyalgie.
Autres diagnostics différentiels
Les douleurs musculo-squelettiques diffuses :
Elles touchent 7,5 % des pré-adolescents et
se caractérisent par des problèmes émotionnels,
comportementaux, des troubles du sommeil, un absentéisme scolaire,
une restriction d’activité physique.
Les dépressions de l'adolescent :
Elles sont souvent confondues avec des douleurs de croissance.
Ce sont des douleurs d’appel.
Les dépressions qui commencent à l'adolescence ont 60
à 70% de risque de durer à l’âge adulte.
Le traitement des douleurs de croissance des membres inférieurs
De nombreux traitements ont été essayés : vitamine C, acide acétyl salicilique (aspirine), massages, psychothérapie.
Baxter a montré et publié en Juillet 1988 dans le "Journal of Pediatric Orthopaedics" un effet positif des étirements myotendineux dans le syndrome de douleurs de croissance des membres inférieurs.
La réalisation d'un travail de streching apporte une résolution plus rapide des douleurs que tous les autres traitements.
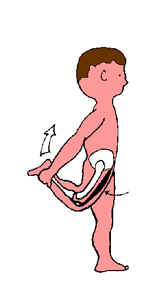
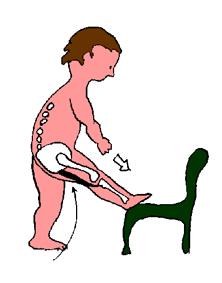
Voici trois exercices de base qui sont à réaliser
chaque soir pendant une dizaine de minutes avant le coucher, en collaboration
parent(s)-enfant :
 |
|
 |
|
 |